2020年5月27日 新型コロナ感染症/ COVID-19の新たな蔓延を防ぐために その2
新型コロナ感染症/COVID-19の新たな蔓延を防ぐために その2
‐正しい施策により医療崩壊と社会機能の停止を回避する⁻
2020.05.27 北青山D.CLINIC 院長 阿保義久
1. COVID-19の新たな波に備えて
完全な封じ込めに成功したSARSと異なり、世界を飲み込んだCOVID-19の次の波は大小を問わず確実に訪れるだろう。中国、武漢から全世界に広まり特に欧米には甚大な傷跡を残したこの新興感染症は、わが国においても社会全体に多大な経済的、心理的ダメージを与えた。欧米諸国に比べて日本は幸いにも死者数は圧倒的に少なかった(人口当たりの死亡者数は数百分の一)が、現在南半球を襲っているCOVID-19のウイルスが毒性を増して日本に戻ってくる可能性を懸念する声も耳にする。ところで、世界の研究者やジャーナリストの多くは、日本が他国に比べて感染の被害が小さかったことに首を傾げる。重症化率や致死率の大きい高齢者の割合が多く、ロックダウンは他国に比べて緩く、対応も迅速だったとは言えない。他国が時代錯誤として取り合わなかったクラスター戦略に固執し、WHOが促し続けたPCR検査を逆に絞りこんだことが、日本独自の成功シナリオを生み出したのだろうか。否。科学性や合理性に欠くこれらの施策は、医学を含む総合科学のプロには正しいものには決して見えなかった。クラスター戦略は、感染後にすぐ症状が現れる感染症(コレラ、チフスなど)に対して、もしくはある集団に新興感染症が入ってから極めて初期の段階であればその有効性は期待できる。ただし、人口の相応に大きい集団で感染が拡大した状態では機能しない。武漢が閉鎖された1月23日以前に既に相当数の無症状の患者(潜伏期間中)が国内に入っていたことを鑑みれば、クラスター戦略は氷山の一角を見ているに過ぎなかった。PCR検査は無症状の人のスクリーニング検査には向かないが(偽陰性や偽陽性の影響を強く受けるため)、確定診断のためには当初は唯一の方法だった。PCR検査が実施しにくい状況をつくったために、院内感染が結果として拡大したとも言われている。
とは言え、犠牲者の数に限れば、日本は最初の波を極めて上手く乗り切ったように対外的には見える。世界的な科学誌Science も、5 月26 日付で「一時的なもの」という限定句用いたがその成功をニュースとして掲載した。
なぜ、日本はこれほどまで犠牲が小さかったのか。アジア人の遺伝子に組み込まれた耐性、異なるウイルス株の毒性の違い、BCG による基礎免疫、社会行動規範など、その理由として様々な仮説がある。マスクの着用が徹底されていることの他に最近特に注目されているのは、日本人には既にCOVID-19 に対する集団免疫が相応に備わっているという説だ。先行した複数のコロナウイルス感染による獲得免疫が効いているというのだ。これらの仮説は我々日本人にとっては有難いものだが、いずれも科学的に完全に証明されたものではない。本来、次の波に対する合理的な施策を講じるためにはその理由を解明することが大切だ。それにより蓋然的な施策を講ずることが可能となるからだ。しかし、その解明には時間を要し、次の波には間に合わない。現時点で得られた情報から有効と考えられる対策を練るしかない。
専門家会議など指揮を取ってきた戦略チームも、世界から成功と見なされた結果に決して酔うことなく、失策については真摯に受け止め、今回の経験を基に、より有効な施策を練り直すべきだ。新興で質の悪いウイルスへの対策は一筋縄ではいかない。日々アップデートされる国内外の情報を冷静かつ柔軟に評価して、科学的かつ合理的な施策を講じる必要がある。
2. 企業やアカデミアでは着々と対策が講じられている
感染症を制圧するにはワクチンや治療薬の存在が必須なのは今さら言うまでもない。COVID-19 の次の蔓延を防ぐために世界の英知が結集して取り組んでいるのは、免疫を獲得するためのワクチンや治療薬の開発だ。
特にワクチンについては、米国のモデナ社や英国の大手製薬メーカーアストラゼネカ社、日本ではアンジェス社など世界中がしのぎを削って開発に取り組んでいる。世界では100品目以上のワクチン開発が進められており、10 品目で臨床試験が実施されている。早ければ今秋にもワクチンの提供が現実のものとなる可能性もある。
治療薬については、ヒト型モノクローナル抗体の開発も報告され、効果を期待する声が多い。
日本のベンチャー企業ボナックも核酸治療薬の実用化を目指している。
また、COVID-19から回復した人の血清抗体を用いる治療も研究が進む。
既存の治療薬の中にも治療効果が期待できるものが複数見られ、治験が進んでいる。日本発で効果が期待されるアビガンが正式に認可される日も近いはずだ。
<COVID-19 に対して効果が期待できる現存薬>
① ウイルスの増殖を阻害する
・レムデシベル
・ファビピラビル(アビガン)
・イベルメクチン(ストロメクトール)
② 細胞への侵入を阻止する
・ナファモスタット(フサン)
③ 免疫の過剰反応を抑える
・トシリズマブ(アクテムラ)
・サリルマブ(ケブサラ)
・シクレソニド(オルベスコ)
感染の有無を診断する方法としては、検査実施者への感染が予防できる「唾液検体による」PCR 検査法を、医療機器メーカーの島津製作所が5 月26 日にプレスリリースしている。
また、東京医大は唾液を用いた核酸増幅法の開発に成功した。これは25 分程度で結果がわかりクリニックや家庭でも検査可能な簡易な検査法だという。また、昨今、厚労省が使用を許可した抗原検査も迅速に結果が得られる点で評価はできる。ただし、検査精度がやや低いのと鼻腔から採取が必要なので水平感染リスクの問題は残る。
過去に感染したかどうかを確認する抗体検査は、血液検査で実施できるので水平感染のリスクが少なく疫学的調査に有用だ。感染動態を判断する指標として重要視され、現時点で検査キットも複数出回っている。ただ、キットによる検査精度の差があり、免疫をしっかりと獲得しているかの評価はまだ難しい。
3. 結局のところCOVID-19 はどこまで恐れるべきか
新興の感染症を制圧するには、社会を構成する人員の一定以上がその感染症に対応する免疫を獲得すれば良い。「集団免疫」と呼ばれ、免疫を持っている人が感染拡大の防波堤として免疫を持っていない人を守ることができる。集団免疫が機能するために、社会でどのくらいの割合が免疫を持つ必要があるかは、感染源となるウイルスや細菌の感染力(基礎再生産数)によって決まる。COVID-19 に対しては社会の60%以上が免疫を持てば良いと言われている。以前の考察(新型コロナ感染症問題を合理的に解決するための方策2(4)、3)で触れたように医療が崩壊しないように集団免疫を獲得するには数年の時間を要する。前項でも世界が血眼になってワクチンを開発していることを紹介したが、集団免疫が確立されるまでは、有効なワクチンの接種を人々が受けることにより、流行を抑えることが期待できる。
ところで、毎年季節性インフルエンザの流行を抑制するためにも、ワクチンの摂取が推奨されている。ワクチン接種による予防効果は科学的に証明されている。さらにインフルエンザには有効な治療薬も既に複数存在する。さらに、季節性のインフルエンザよりもCOVID-19 の方が感染力は強い。にもかかわらずCOVID-19 の現時点での死者数は900 名弱だが、インフルエンザによる死亡者は毎シーズン1,000 人を優に超える。
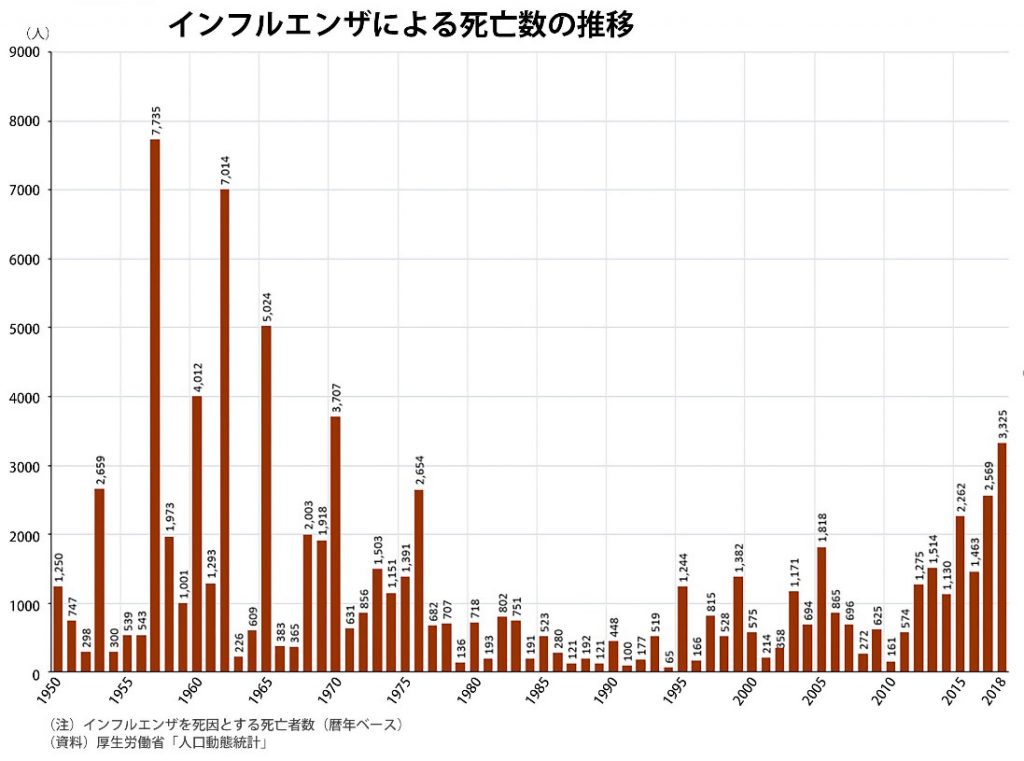
ここで述べたかったのは、既にワクチンが存在し、治療薬も確立され、人々が日常的に極端には恐れていないインフルエンザの死亡者数が、今回のCOVID-19 の死亡者数より例年大きく超過しているということだ。COVID-19 にはワクチンも有効な治療薬も存在せず、医療崩壊が叫ばれ、院内感染による死亡までも声高に指摘されたのに、その犠牲者は例年のインフルエンザに及ばなかった。5 か月にわたって社会を席巻してきたCOVID-19 を私達はどの程度恐れるべきなのか。改めて考えさせられる。中には、急激に重篤な肺炎に陥って死に至る場合もあり、回復した人からも闘病中は激烈な発熱と呼吸苦で死ぬ思いをしたとの声がしばしば聞かれる。ただし、俯瞰的に見ると、このCOVID-19 をインフルエンザ以上に極端に恐れて、精神的に萎縮し、社会活動を大きく制限すべきなのだろうか。はなはだ疑問だ。
既に述べた通り日本は欧米に比べてCOVID-19 の犠牲者は圧倒的に少なかった。3 月末に専門家会議が医療崩壊やオーバーシュートを警告したが、実は緊急事態宣言が発令する前から1 日当たりの新規感染者数は減少傾向にあった。ここで、興味深い表を示す。
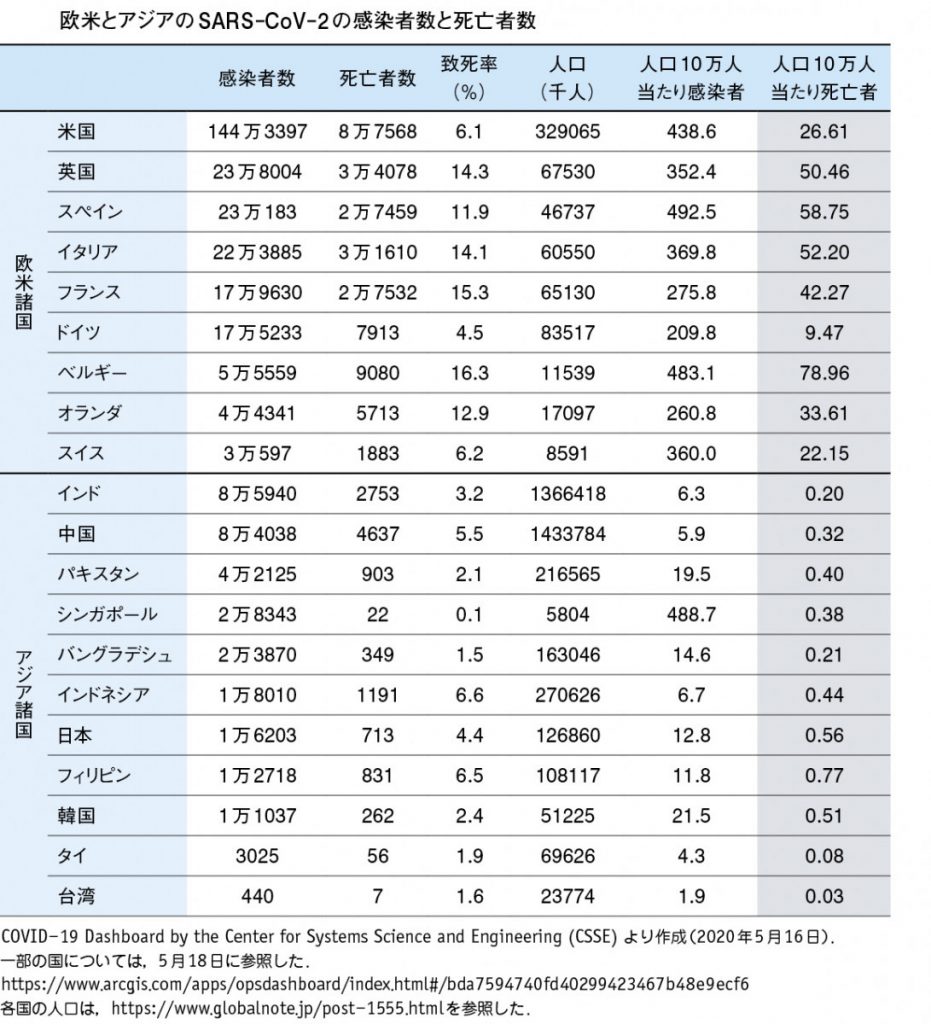
参照:日本医事新報 No.5014:「日本の新型コロナ対策は成功したと言えるのか─日本の死亡者数はアジアで2 番目に多い」菅谷憲夫 (慶應義塾大学医学部客員教授,WHO 重症インフルエンザガイドライン委員)(2020/05/30 発行) P.30
これを見ると、人口当たりの死亡者数は、欧米諸国に比べてアジア諸国が桁違いに少ない。というより完全に二極化している。人口10万人当たり50人前後死亡する欧米に対して、アジア諸国は0.5人に満たない。100倍の差がある。
ところで、日本はアジアの中ではフィリピンに次いで2番目に死亡者数が多い。また、日本と韓国はその対策において真逆であったが(限定的な検査vs網羅的な検査)、結果としての死亡者数はほとんど変わらない。
また、1918~1920年に猛威を振るった有名なスペインかぜは、COVID-19と比べて桁違いの大惨事を世界に招いたが、興味深いことにその死亡者数において、欧米とアジア諸国の関係がCOVID-19と真逆の関係にある。
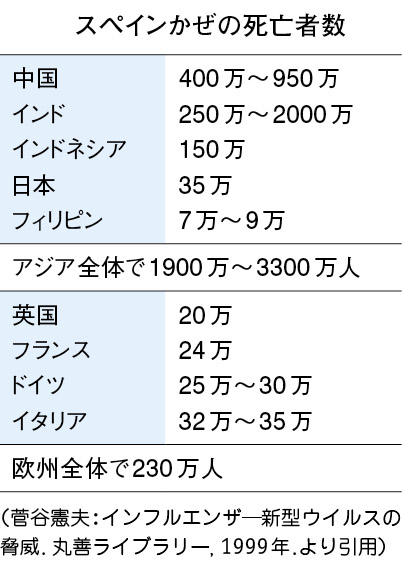
COVID-19は武漢から、スペインかぜは欧米(米国)で発生した。仮説の域を出ないが、各地域に根差すウイルスがそれぞれの地に住む人々に基礎的な免疫を作っていたと言えるのではないか。すなわち、以前からコロナウイルス属は断続的にアジアで発生し、アジア人にとって風土病として流行してきたことから、同類のCOVID-19に対する基礎免疫が既にアジア人には備わっているのではなかろうか。同様にスペインかぜも欧米で流行してきた土着のウイルスの変異がきっかけであって、既に欧米人には部分的でも対応する免疫が構築されていた可能性がある。
そのように考えると、アジアではCOVID-19に対しては極端に恐れることなく落ち着いて対応すれば良いということになる。過度に社会活動を制限することなく、今回の対策で特に促された、手洗い、換気、マスクの着用などの最低限の感染症対策を励行することで十分なのかもしれない。
4. 医療崩壊を防ぎ緊急事態宣言の再発動を回避するため
COVID-19の第1波はひとまず乗り越えられた。しかし、今なお医療現場ではその対応に追われ疲弊し続けている所もあると聞く。また、ひと段落ついたとて、COVID-19の管理を受け入れた病院も受け入れなかった病院も患者さんの足が遠のき、経営面においての医療崩壊がまさに起きかけている。経済的ダメージは医療現場にも及んでいる。政府には医療界も含めた社会全体の経済復興につながる施策に待ったなしで取り組んで欲しい。
また、前項まで見てきたように、特に日本はCOVID-19に対して過度に恐れる必要はないのではなかろうか。感染症を軽視して安易な行動を取るべきではないが、来るべき次の波に対しては社会全体が落ち着いて妥当な対策を講じる必要がある。
医療現場においても、COVID-19を過度に恐れることなく、あらゆる感染症に対する医療管理の手法を研ぎ澄ませる良い機会と捉えて、合理的に機能する施策を立案すべきだ。以下、医療面での有効策や注意点について考察した。
① オンライン診療の積極的活用 受診の目安は低酸素血症
COVID-19に限らず、感染症対策の基本は早期発見、早期治療と、その患者さんから周囲への感染拡大を抑止することだ。感染症を疑う症状が発生したら速やかに医療機関を受診すべきだが、一方で医療機関には他の疾患の患者さんもおられそのような方は感染に対する抵抗力が落ちていることが多い。いわゆる院内感染リスクが大きい。COVID-19対策として急遽許可された初診時からのオンライン診療はそれらの課題をクリアできる。
オンライン診療では、触診や聴診などの基本的な診察情報は欠くが、COVID-19が重症化するサインである低酸素血症の有無はある程度確認することができる。必要な対応薬は遠隔で処方すれば良い。また、既存薬で効く可能性がある薬剤を柔軟に処方することも考慮すべきだろう。
低酸素血症の目安:
・呼吸数
1 歳 未満 : 毎分50 以上
1 ~ 4 歳 : 毎分40 以上
5 歳 以上 : 毎分30 以上
・脈拍数
1 歳 未満 : 毎分180 以上
1 ~ 4 歳 : 毎分160 以上
5 ~11 歳 : 毎分140 以上
12 歳 以上: 毎分130 以上
パルスオキシメーターを持っている場合
・SpO2 96% 未満
② 唾液検体を主とした検査法が普及すれば診療所も機能できる
海外では唾液によるPCR検査が普及しているようだ。これは、鼻腔からの採取と違って、患者さんが自分一人で簡単に検体を提出することができ、周囲に感染を波及させるリスクがない。確定診断に用いるPCR検査の問題は、検査時の感染リスクだ。そのために屋外で換気の良いドライブスルーなどの方法が理想だと評価される。ところが、唾液検査であれば周囲の環境にこだわる必要がない。感染防護具も不要なので医療資源の消費も避けられる。
問題となる検査精度も通常の鼻腔からの検体採取に劣らないか、むしろ良好と評価されている。キットさえあれば、時間的ロスは生まれるものの、患者さんが自宅で採取して検査機関に郵送し結果を遠隔で確認するという方法も取れる。この検査法を採用しない理由がない。総合機能病院に限らず、内科や耳鼻科などの診療所でも安全に検査を受託できる。
③ 感染症法の弾力的な運用
COVID-19の患者の80%以上は軽症で、風邪と同様、何ら治療しなくても自然に軽快することがわかっている。確定診断がなされても軽症例は自宅待機とする。感染症法の柔軟な運用を医療機関側も積極的に実施すべきだ。COVID-19が厄介なのは急激な重症化だ。それには上述の低酸素血症が目安になる。頻呼吸、息切れ、頻脈などがそのサイン。指先で血液中の酸素濃度を測定するパルスオキシメーターでの測定値SpO2が95%以下の場合は一般的に入院適応となる。重症度分類とマネジメントについては厚労省が作成した診療の手引き第2版16~25ページにわかりやすくまとめられている。
また、退院の条件がPCR検査で2回連続陰性と決められているが、殆ど感染力が無くなるまで回復してもPCRの陰転化がなかなか生じないことがわかっている。症状経過に応じて2回連続陰性のルールに縛られずに医療機関側の判断で自宅待機や別施設入居などを進めるのが望ましい。それにより、医療インフラの負担を減らすことができる。もちろん、その場合も万が一の再燃を見逃さないように退院後の経過をフォローする必要はある。
④ 感染の既往を確認する抗体検査の意味
COVID-19に感染した人の血液中には、原因となるウイルスSARS-CoV-2に対する抗体がつくられる。血液検査でその対応する抗体が検出されればその人はSARS-CoV-2に感染していたとわかる。そのため、集団の中から一定数の人をランダムに選んで抗体を持つ人の数を調べれば特定の地域や医療機関などの特定の職業ひいては社会全体の免疫保有率の推定が可能だ。
ただし、注意しなければいけないのは、現在の抗体検査キットで測定できる抗体は、感染の既往は調べられるが、ウイルスを中和する抗体までは調べられない。よって、抗体検査結果が陽性でも、再び感染しないことの保証にはならないし、ワクチン接種を受けなくて良いということにならない。中和抗体を調べられるキットの開発も必要だ。
⑤ 人工呼吸器やECMOの使用状況を把握
医療インフラに予備力があるかどうかを判断する重要な指標に、人工呼吸器やECMOの使用状況が挙げられる。COVID-19は重症化すると、人工呼吸器やさらにはECMOという体外式の人工肺による呼吸補助が必須になる。海外では、これらの機器及びそれを管理する医療スタッフの不足から、命の線引きが行われたことは記憶に新しい。これらの機器に各地域で使用予備力があるか、対応できる医療人員が確保されているかについて、流行期には常に把握しておくべきだ。これらの情報が入院ベッドの空き数よりも重要であることは言うまでもない。
最後に
新型コロナ感染症の流行は、世界に大きな損失を与えたが、ソーシャルディスタンス、テレワーク、オンライン、ステイホーム、三密・・・ 数々の新しい概念や行動様式を生み出した。人との関わりや社会のあり方を改めて問われることにもなった。ポスト・コロナの時代は新しい生き方の創出への動きが加速することだろう。ただし、人と人とのつながりや絆はより深化するのではないかと感じている。医療現場も、この危機を乗り越えることで、感染症管理に限らずより洗練された研ぎ澄まされた高次の医療の提供に繋げられるよう尽力したい。