子宮がん卵巣がんとは
- 1.子宮がんとは
- 2.卵巣がんとは
- 3.発生原因
- 4.症状
- 5.病期
- 6.死亡率・罹患率
- 7.病期別生存率
- 8.検査
- 9.治療
- 10.先端治療
- 11.子宮がん、卵巣がんを予防早期発見するための具体的行動
子宮、卵巣は、女性の生殖器の主要構成要素で、女性ホルモンの分泌、卵子の生成、妊娠・出産など、女性特有のはたらきを担う臓器です。これらの臓器のがんは、臓器別に異なる特徴を持ち、診断法や治療法が異なります。特に子宮は、その部位(頚部、体部)によってがんの扱いが異なります。すなわち、女性器のがんを理解するにあたって、子宮頚部、子宮体部、卵巣の3つの部位別に見る必要があります。ここでは、子宮頸がん、子宮体がん、卵巣がん、それぞれの特徴、診断法、検診法や治療法などについて触れます。最後に、これらのがんを予防、早期発見するための具体策も提示します。
1.子宮がんとは
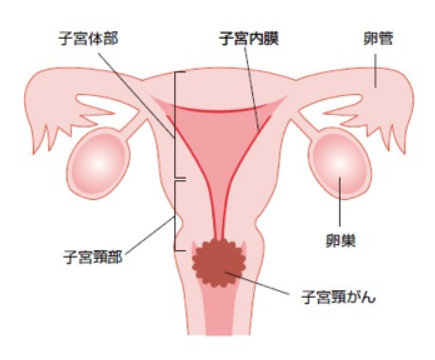
子宮がんは、「子宮頸がん」と 「子宮体がん」に分類されます。子宮頸がんは、子宮の入り口(子宮頸部)に発生するがんで、扁平上皮がんと 腺がんに大別されます。その多くはヒトパピローマウイルス(HPV)の持続感染によって発生します。初期には特徴的な症状がなく進行すると接触出血(性交時の出血)が見られます。子宮体がんは、子宮内膜から発生するがんで、その80%以上が類内膜腺がんです。その多くは女性ホルモンのエストロゲンが関与します。自覚症状としては不正出血が特徴的です。
①子宮頸がん
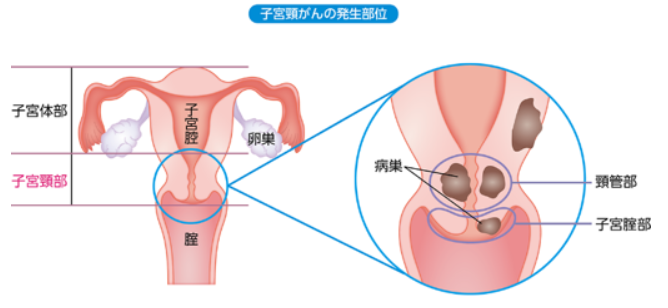
子宮は、中が空洞の西洋梨のような形をしており、胎児が宿る子宮体部の下方に続く部分は膣に突出しています。この部分が子宮頸部です。
子宮頸がんはこの子宮頸部に発生するがんです。
<種類>
- 発生部位別
子宮頚部は、膣側の子宮膣部と子宮内部側に向かう頸管部に分けられます。
参考:日本婦人科腫瘍学会 編. 患者さんとご家族のための子宮頸がん 子宮体がん 卵巣がん 治療ガイドライン第2版. 金原出版, p18-19, 2016.
それぞれの部位に発生したものを、「膣部がん」、「頸管がん」とよびます。前者は肉眼で確認できる部位のがんで、頸がん検診で発見されやすいのですが、後者は隠れた部位にあるため早期発見が難しいと言われています。 - 組織別
扁平上皮細胞に発生する「扁平上皮がん」と、円柱上皮細胞に発生する「腺がん」があります。発生頻度は、前者が8割、後者が2割程度になります。後者は、頸管部に発生するため、早期発見がしにくい、初期でもリンパ節への転移が起こりやすい、放射線治療や化学療法が効きにくい、などの理由で、治療が難しいとされています。 - 深さ、広がりの程度別
子宮頚部は、内腔表面には上皮細胞があり、その下側に間質細胞があります。
通常がんは上皮から発生し、最初は上皮内にとどまっています。
これを「上皮内がん」と呼び、この段階ではリンパ節転移もなく、がんをしっかりと摘出すれば根治できます。
がんが徐々に進展して間質細胞まで広がると「浸潤がん」と呼ばれ、浸潤の程度が進み子宮頚部を超えて周囲の臓器である膀胱や直腸に及ぶと治療がより難しくなります。
②子宮体がん
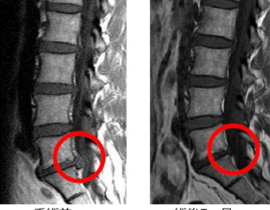
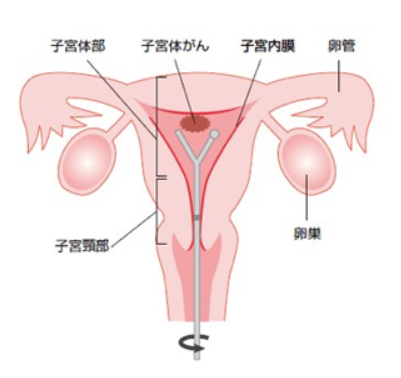
子宮体がんは、子宮体部の子宮内膜から発生するため「子宮内膜がん」とも呼ばれます。子宮頸がんとは、原因、種類、性質が全く異なり、診断法や治療法も別になります。
子宮体がんは、若年時に発生することは少なく、」閉経前後の40歳代後半から増加して50~60歳代でピークを迎えその後減少していきます。
<種類>
- 組織別
子宮体がんのほとんどは、子宮内膜に存在する腺細胞から発生する腺がんです。
組織型の違いで、類内膜腺がん、漿液性腺がん、明細胞腺がん、粘液性腺がんなどに分類されます。この中で80%を占めるのが類内膜腺がんで、他のがんに比べて比較的予後が良好です。
これらとは別に子宮内膜増殖症という病状があります。この20%は子宮体がんに進展するため、子宮体がんの前がん病変として扱われます。 - 悪性度別
子宮体がんは、がん細胞の分化度(悪性度)によって高分化型、中分化型、低分化型に分けられます。高分化型が最も正常細胞に近く悪性度が低いため予後は良好です、一方、低分化型は、増殖や転移が速く、難治性です。
2.卵巣がんとは
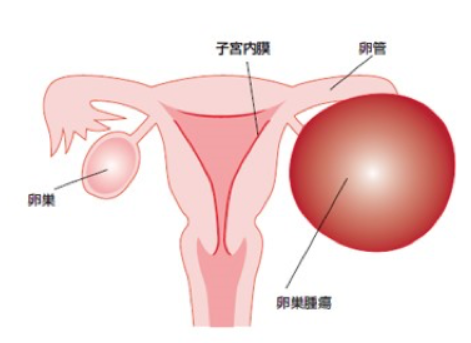
卵巣は子宮の左右に一つずつあり、通常では2~3cmぐらいの大きさです。ここに発生した腫瘍が卵巣腫瘍です。卵巣はさまざまな腫瘍ができやすい臓器です。卵巣腫瘍の中で、周囲に浸潤し、転移するといった悪性のふるまいをするものが卵巣がんです。卵巣がんの大半は、卵巣の表面を覆う膜から発生します。
卵巣腫瘍には、①人体の中で最も大きな腫瘍となる(30㎝超となることもある)②最も多種多様である、という大きな特徴があります。良性と悪性(がん)以外にも、境界悪性腫瘍という良性と悪性の中間的な性質をもつものがあり、極めて多種多様です。
卵巣腫瘍には様々な種類がありますが、その発生起源から表層上皮性・間質性腫瘍、性索間質性腫瘍、胚細胞腫瘍などに大別され、それぞれに、良性腫瘍、境界悪性腫瘍、悪性腫瘍(がん)があります。
3.発生原因
①子宮頸がん
子宮頸がんの発生原因としてヒトパピローマウイルス(HPV)の持続感染が挙げられます。このウイルスは100種類以上の型を持ちますが、そのうち13種類が子宮頸がんの発症と関わりがあると言われています。
HPVの多くは性交渉により感染しますが、昨今は性交開始年齢の若年化により、子宮頸がんの発症時期が早まり、若年女性の子宮頚がんが急増しています。
また、喫煙も子宮頸がん発症リスクとして注意喚起されています。
②子宮体がん
子宮体がんは、女性ホルモンのエストロゲンが関与するグループ(タイプ1)と関与しないグループ(タイプ2)に分けられます。子宮体がンの大部分はタイプ1で、こちらの方がタイプ2よりも予後が良いとされています。
エストロゲンは主として卵巣で生成され受精卵の着床に備えて子宮内膜を増殖させます。受精卵が着床し妊娠が成立しなければ子宮内膜は剥がれ落ちて(月経)、リニューアルされます。ところが、何らかの原因でエストロゲンの分泌が長期に持続すると子宮内膜が刺激を受け続けることで厚くなり、前がん病変である子宮内膜異型増殖症が発症することがあります。子宮内膜異型増殖症の一部が子宮体がんになると言われています。
また、エストロゲンは特に閉経期以降脂肪細胞からも産生されるため、脂質異常症も子宮体がんと関係があると考えられています。
<子宮体がんのリスク因子>
- 閉経が遅い
- 子宮内膜異型増殖症がある
- 月経不順、不妊症などホルモン異常がある
- 妊娠出産経験がない
- 肥満
- 高血圧
- 糖尿病
- 脂質異常症
③卵巣がん
卵巣がんは直接の原因やその発生過程は不明です。数か月で一気にがんが進展する場合もあります。卵巣がんの多くは閉経後に発症しますが、排卵する際に卵巣表面にできる傷と関連すると言われており、排卵回数の多い人、初潮が早い人、閉経が遅い人、未産婦が、発症リスクが高いと言われています。欧米人に多い特徴がありますが、日本人も最近では生活習慣の欧米化に伴い欧米人並みに卵巣がんが増えています。
BRCA1という遺伝子の異常により発生する卵巣がんは卵巣がん全体の5-10%ですが、親・姉妹・従姉妹に卵巣がんや乳がんの方がいる場合は、遺伝性の卵巣がンの発症に注意すべきです。
4.症状
①子宮頸がん
初期の上皮内がんの状態では自覚症状はありません。
がんが進行してくると、特に性交時に不正出血(接触出血)が見られます。
さらに進行すると、悪臭のある赤色のおりものが発生します。
がんが子宮外にまで広がると、多量の出血、下腹部痛や腰痛、血便や血尿、下肢の浮腫みなどが現れます。
②子宮体がん
初期のがんでは不正出血が見られます。非月経時や閉経後に出血がある場合は要注意です。
がんが進行してくると、悪臭のある赤色のおりもの、下腹部痛、腰痛、性交時痛、排尿痛、下肢の浮腫みなどが発生します。
③卵巣がん
卵巣がんは症状に乏しいのが特徴です。症状が現れた時にはがんが相当に進行していることがほとんどなので、卵巣がんは「サイレントキラー」と呼ばれています。 卵巣がんの症状としての腹部膨満感や体重増加などを認めた際にはがんは相当に進んでいます。
5.病期
①子宮頸がん
子宮頸がんは子宮頸部の細胞診、コルポスコピー(膣拡大鏡)、生検(組織診、病理検査)による一連の検査で診断し、がんと確定されたら、視診、触診、膀胱鏡、直腸鏡、X線、CT,MRIなどによりリンパ節転移や他臓器への進展、転移の有無を調べ、臨床病期は0~Ⅳ期まで分かれます。
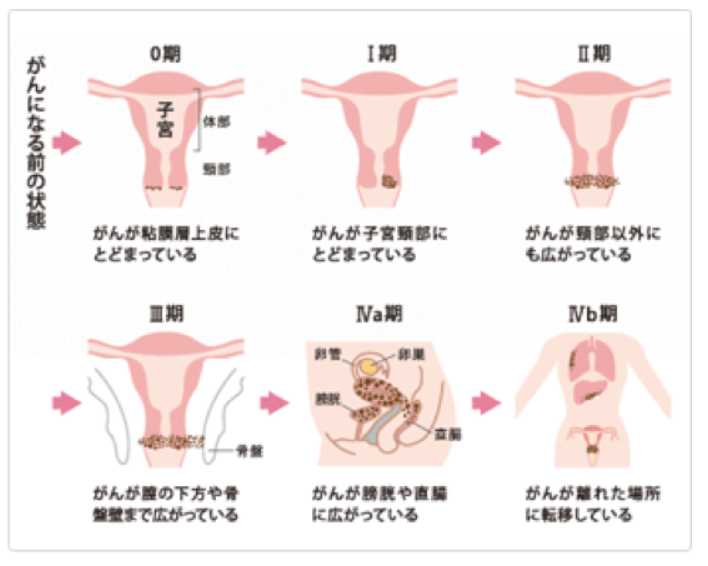
②子宮体がん
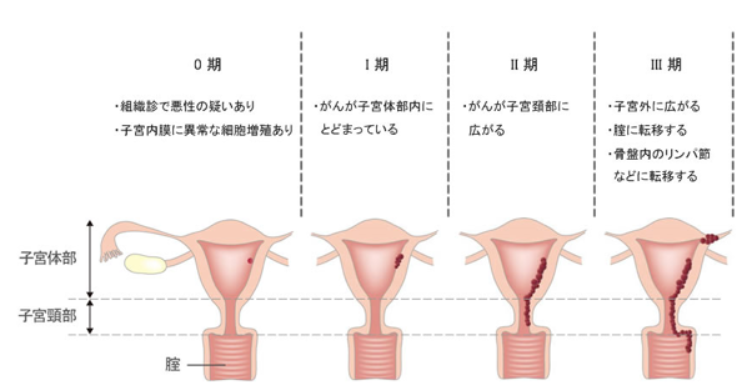
子宮体がんは、子宮内膜から発生し、次第に周囲の子宮筋層の中に進展していきます(筋層浸潤)。筋層浸潤が進むと、リンパ管や血管を介して、子宮外のリンパ節や肝臓、肺などの遠隔臓器に転移する可能性が高まります。
また、子宮体部から子宮頸部や膣の方向に広がって周囲に存在する直腸や膀胱に浸潤する場合もあります。
子宮に隣接している卵巣や卵管に癌が進展すると、腹腔内にがんが散らばってしまうことがあります。
子宮体がんも子宮頸がんと同様に病期は0~Ⅳ期に分類されます。
Ⅳ期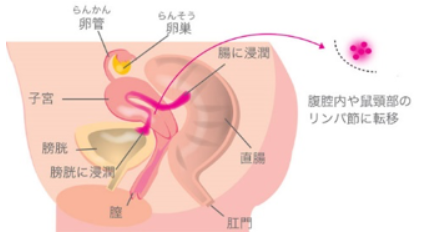
③卵巣がん
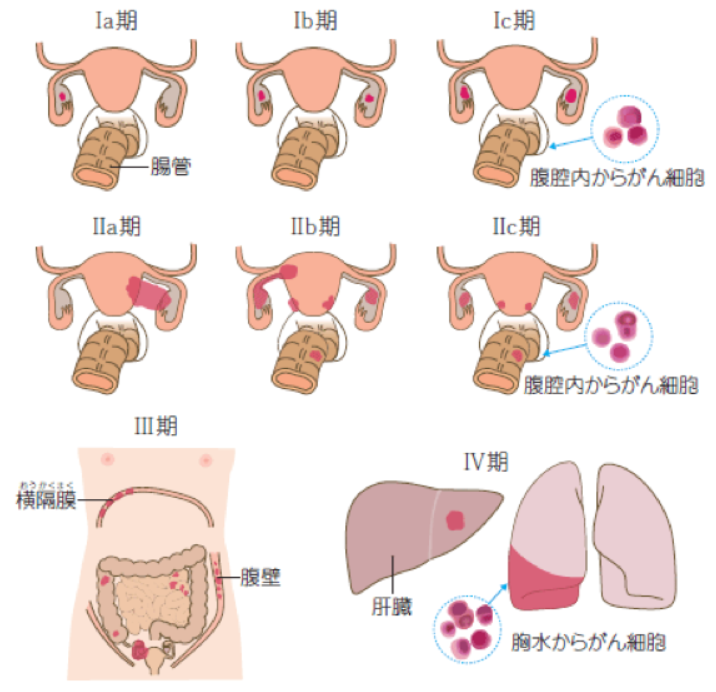
手術前の臨床検査と、手術時の視診・触診によってがんの広がりを評価し、病期はⅠ~Ⅳ期まで分けられます。
卵巣は骨盤の奥深い場所にあり、がんが発生しても自覚症状に乏しく早期発見のための適切な検査法がないため、卵巣がんの早期発見が困難で半数以上はⅢ期、Ⅳ期の進行した状態で発見されます。
6.死亡率・罹患率
国立がん研究センターが2017年に集計した部位別がん死亡率(人口10万対)を見ると、卵巣がん(7.4人)、子宮頸がん(4.4人)、子宮体がん(3.8人)の順になっています。
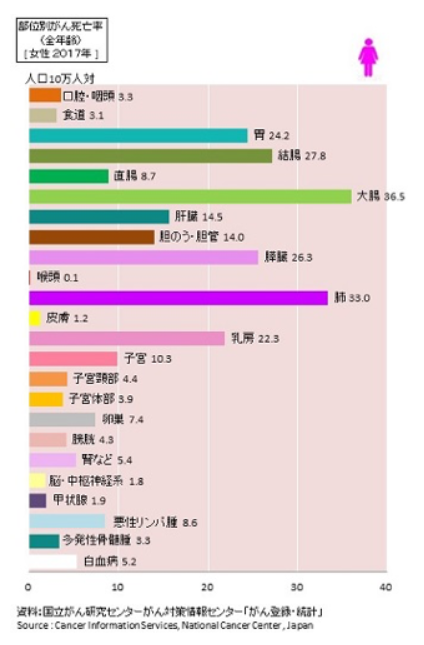
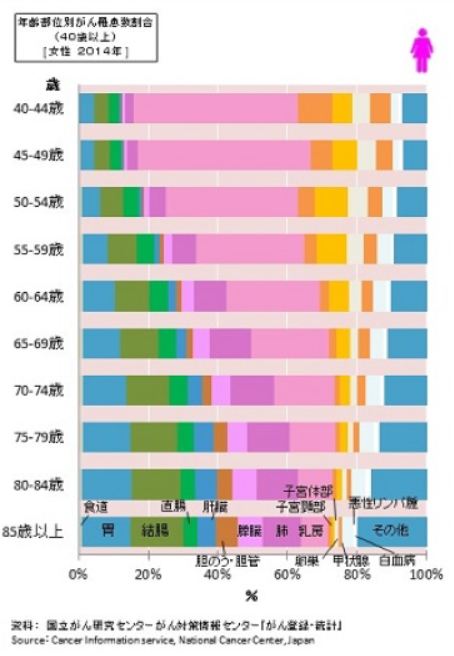
また、40~60歳前後までの女性では、乳がん、子宮がん、卵巣がんの罹患率が多いことがわかります。
7.病期別生存率
子宮頸がん、子宮体がん、卵巣がん、いずれにおいても、ステージⅠは、5年生存率も10年生存率もほとんど変わらずに良好ですが、病期が進むにつれて、5年生存率と10年生存率に差が見られるのが指摘できます。
また、いずれのがんでも、病期が進むにつれ生存率は低下し、遠隔転移を来したステージⅣでは、生存率が著しく悪くなっています。早期発見、早期治療がいかに重要であるかがわかります。
子宮頸がん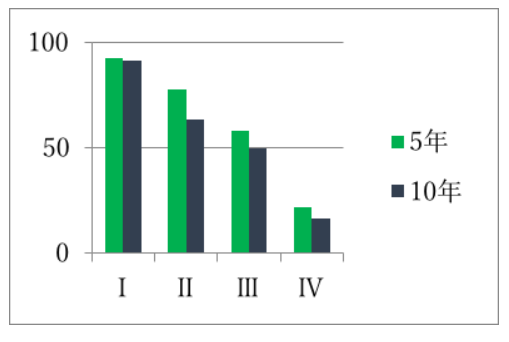
子宮体がん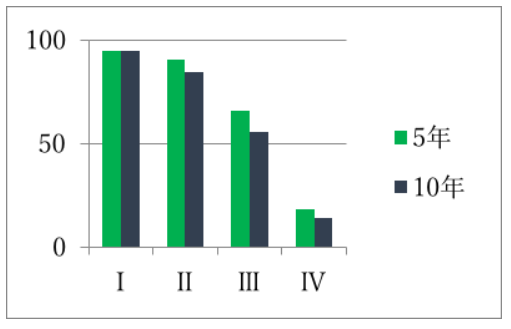
卵巣がん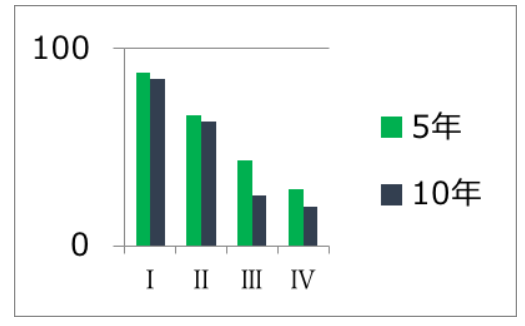
8.検査
①子宮頸がん
- 子宮頚部細胞診
主に子宮がん検診で行われる検査で、子宮頚部表面をこすって細胞を採取し顕微鏡でがん細胞や前がん病変がないか確認します。 - 子宮頚部拡大鏡検査(コルポススコピー)
細胞診で異常を認めた場合に、コルポスコープという拡大鏡で子宮頚部粘膜表面を観察し異常を認める部位に焦点を当てて組織検査を行います。 - 子宮頚部組織診(生検)
子宮頚部の一部を採取し顕微鏡で検査(病理検査)します。組織診は確定診断を得るもので、異形成の程度(軽・中・高)や、がんの進行度(上皮内or微小浸潤or浸潤)が確認できます。 - 子宮頚部円錐切除
病変が奥にあって組織診のみでは不十分な場合や、がんが疑われても進行度の判別がつかない場合に、確定診断目的で実施します。また、異形成や上皮内がんの場合はこの検査がそのまま治療になります。一般的には短期入院が必要です。 - 画像診断
組織診でがんと診断された場合に、病巣の拡がりを確認するため各種画像検査(膀胱鏡、直腸鏡、胸部X線、尿路造影、CT、MRI)を行い、浸潤の程度や遠隔転移の有無などを確認します。
②子宮体がん
- 子宮内膜細胞診
主として子宮体がん検診で行われる検査です。子宮内腔に細長い器具を挿入して子宮内膜の細胞をこすり取り、顕微鏡で前がん病変やがん細胞の有無を調べます。 - 子宮内膜組織診(生検)
子宮内腔の組織の一部を採取して顕微鏡で検査(病理検査)を行います。細胞診よりも精密な検査で、前がん病変である子宮内膜増殖症の程度、がんの悪性度を確認できます。入院の上で麻酔下に広範囲の組織検査(子宮内膜全面掻把術)を子宮内視鏡検査と共に実施することもあります。 - 画像診断
組織診でがんと診断された場合、病巣の大きさや拡がりを調べるため、超音波検査、CT検査、MRI検査などを行い、がんの浸潤の程度や転移の有無を調べます。
③卵巣がん
卵巣がんは、子宮頸がんや子宮体がんと違い、手術前に直接組織を採取できません。卵巣は、子宮頚部や体部のように内腔にアクセスできないので、組織を採るためには直接針を刺すことになりますが、周囲に小腸、大腸、子宮などが隣接しているため、採取が困難で、また採取ができたとしても、がん細胞だった場合には針を刺したことにより、そのがん細胞を腹腔内にばらまくことになります。したがって明らかな転移がある場合を除いて、卵巣がんは手術前に確定診断することは困難なため、複数の検査から総合的に悪性の可能性が高いかどうかを推定したのち手術を行い、術中もしくは術後に病理組織検査で診断確定します。
- 画像診断
超音波検査、CT検査、MRI検査などで、腫瘍の大きさや特徴を確認します。良性卵巣腫瘍の場合は腫瘍の内容が液体や脂肪などで袋状に腫れていることが多いのに対して、がんの場合には充実性の固まりの部分があることが多いです。また卵巣がんは進行がんで発見されることが少なくないため、画像検査で腹水や胸水が確認されて診断に至ることもあります。 - 腫瘍マーカー
良性か悪性化の判断に、CA125、CEA、CA19-9などの腫瘍マーカーを利用することもあります。これらが異常に高値の場合は悪性の可能性が大きくなります。 - 腹水細胞診・胸水細胞診検査
腹水や胸水が貯留している場合は、これを採取して中にがん細胞が含まれていないか確認します。 - 術中迅速組織診
手術中に、切除した卵巣腫瘍に対して迅速病理検査を行い良性か悪性かを判断するものです。これにより手術の内容(切除範囲など)が決定されます。 - 術後組織診
手術時に摘出した、子宮、卵巣、リンパ節、大網などを病理検査で調べて細胞の質や病期についての確定診断をします。 - その他
卵巣がんの患者さんでは10%前後にBRCA遺伝子に変異があります。この変異を有する患者さんにはPARP阻害剤という薬剤の治療効果が期待できます。
9.治療
1)子宮頸がん
外科的治療
病期によって手術内容が異なります。
- 子宮頚部上皮内がん
子宮頚部レーザー蒸散術もしくは子宮頚部円錐切除術を行います。 - ⅠA 1期
原則として単純子宮全的術を行います。将来妊娠を希望する場合には、子宮頚部円錐切除術で経過観察をすることもあります。 - ⅠA2期
準広汎子宮全摘出術を行います。 - ⅠB1期~ⅡB期
広汎子宮全摘出術を行います。
内科的治療
子宮体がんや卵巣がんと異なり、子宮頸がんに対しては、化学療法は一般的ではありません。しかし、パクリタキセル+カルボプラチン併用療法(TC療法)は、放射線治療のような有害事象がなく同等の治療効果が得られるとして注目されています。
放射線治療
子宮頸がん(特に扁平上皮がん)に対する放射線治療効果は大きく、手術療法に匹敵する治療成績が得られています。体の外側から照射する外部照射と子宮腔内や膣内に線源を挿入して照射する腔内照射を組み合わせて行います。
2)子宮体がん
外科的治療
単純子宮全摘手術、両側付属器摘出術が基本術式で、正確な病期診断のために、骨盤や大動脈周囲のリンパ節郭清ないしは生検を行います。病変の拡がりが大きい場合は、腸管切除も含めて卵巣がん根治術に準じた拡大手術をする場合もあります。初期子宮体がんに対しては腹腔鏡手術の選択が可能です。ロボット手術(ダビンチ手術)が選択されることもあります。
内科的治療
子宮体がんは、比較的早期に発見されることが多く、手術療法のみで根治できる例が多いですが、Ⅲ、Ⅳ期の進行例では術後の追加療法が必要となる場合があります。追加療法としては化学療法が主であり、アドリアマイシンとシスプラチンを組み合わせた(AP療法)、もしくはパクリタキセル、カルボプラチン併用療法(TC療法)が選択されます。
放射線治療
子宮体がんは子宮頸がんに比べて放射線感受性が低いため、治療法の第一選択は手術です。しかし、高齢や合併症などにより手術ができない例では放射線治療が選択されることがあります。
3)卵巣がん
外科的治療
卵巣がんは診断時に病変が相応に進展している場合が多く、その治療の基本は手術療法と化学療法の組み合わせになります。
単純子宮摘出術、両側付属器摘出術、大網切除術が基本術式であり、病期決定のために骨盤リンパ節及び大動脈周囲リンパ節郭清を行います。卵巣がんはその拡がりが大きい場合に完全切除ができず減量手術にとどまらざるを得ないことがあります。その場合でも術後の化学療法の効果を高めるために残存腫瘍をできるだけ小さくするために、腸管切除、肝臓切除、脾臓摘出などを実施する場合もあります。
内科的治療
上皮性卵巣がんは他のがんに比べて化学療法が効きやすいとされています。標準治療としてはパクリタキセル+カルボプラチン併用療法(TC療法)が選択されます。これにベバシズマブを追加することがあります。
若年に多い組織型である悪性胚細胞腫瘍も化学療法が著効するがんです。上皮性卵巣がんと異なり、ブレオマイシン+エトポシド+シスプラチン(BEP療法)が選択され、70~80%の奏効率が得られます。
放射線治療
卵巣がんに対する治療は手術と化学療法の組み合わせが主流で、放射線治療の適応は非常に限られています。有効な化学療法がない場合や、再発・転移症例における疼痛緩和を目的として病巣局所に対する放射線治療が選択されることがあります。
10.先端治療
子宮頸がん、子宮体がん、卵巣がんも、他のがんと同様に早期発見・早期治療が、がんを確実に治すポイントとして極めて大切です。特に子宮頸がんはヒトパピローマウイルス(HPV)の持続感染が原因となることがわかっているので、不特定多数との無用な性交を避ける、HPVの予防接種を応用するなどで予防する意識をもつことが肝要です。
しかし、特に卵巣がんは、早期発見が困難なことが多く、手術に加えて化学療法による持続・反復加療を施さざるを負えないながら、結果として根治が困難となる厄介ながんです。子宮や卵巣はそもそも女性の象徴たる臓器であり、根治性の高い治療を行う上で、手術的な加療もできれば回避したい、少なくとも最小限にとどめたいという思いから、より低侵襲で確実な先端治療の実現を望む患者さんの声をしばしば耳にします。
大きな期待を受けながらなかなか結果が出せなかった免疫療法(リンパ球療法、サイトカイン療法、樹状細胞療法など)の中で、免疫チェックポイント阻害剤による治療がこれからは婦人科系がんの治療に応用されていくでしょう。ただし、これも手術を補完する位置づけにならざるを得ず、相応の副作用(間質性肺炎、自己免疫性疾患、糖尿病発症など)のリスクがあります。
そのような中で、私たちはRNA干渉を基礎とした遺伝子治療の開拓に取り組んでいます。現に、子宮頸がんや卵巣がんで、この遺伝子治療により病巣の縮小や病態の改善を認める例を経験し出しています。従来の治療薬に比べてストレスのかかる副作用がない治療ですが、現在は未承認治療なので、主として進行再発がんに対して提供しています。将来は、マイクロRNA検査などのリキッドバイオプシーと称される血液検査で超早期(画像検査で同定できない早期のレベル)にがんを同定して、この副作用のない(寛容性の大きい)遺伝子治療で早期治療を行えば、究極の予防医療が実践できる可能性があります。
11.子宮がん、卵巣がんを予防早期発見するための具体的行動
以上、子宮がん、卵巣がんの特徴、原因、症状、病気別予後、検査法、治療法などを説明しましたが、実際に、婦人科領域のこれらのがんを、予防ないしは早期発見するために、具体的にどのようにすべきか最後にまとめてみます。
予防策
- HPV感染を避けるために無用な性行為は避ける。
- 禁煙する。
- 高血圧を予防するために、塩分を控え、十分な睡眠をとり、適度な運動をして、ストレスを溜めない
- 糖尿病、脂質異常症、肥満を予防するために、過食を控え、緑黄色野菜を十分に摂取し、適度な運動を励行する。
- できればHPVの予防接種を受ける。
早期発見のための検診法
まず、子宮にHPV感染が無いか婦人科検診を受ける。
→HPV陽性もしくは検査をしていない人は以下の検診①②は6か月毎、③は1年毎に受ける。
HPV陰性の人は以下の検診①②③を1年毎に受ける。
- 子宮頸部擦過細胞診
- 経腟エコー検査
- 子宮内膜細胞診